RAADPLEGING CARDIOLOGIE
Tijdens de raadpleging wordt de patiënt eerst ondervraagd en onderzocht. Om het eventuele probleem meer in kaart te brengen, kunnen volgende onderzoeken gedaan worden ; EKG, fietsproef, echocardiografie. Indien nodig worden bijkomende onderzoeken gepland of uitleg gegeven over meer invasieve onderzoeken die in het ziekenhuis uitgevoerd dienen te worden.
Raadpleging Cardiologie
Elke raadpleging start met een uitgebreid gesprek betreffende de voorgeschiedenis van de patient. Eventuele medische problemen worden besproken. Daarna zal gevraagd worden welke medicatie de patiënt neemt. Het is bijgevolg aan te raden dit op voorhand op te zoeken en mee te brengen op raadpleging. Vervolgens wordt gevraagd naar de reden van de raadpleging. Het geheel van deze gegevens noemt men de anamnese. Hierna volgt het klinisch onderzoek, waarbij nagegaan wordt of er speciale afwijkingen worden gevoeld of gehoord. Gebaseerd op de anamnese en het klinisch onderzoek zal dan beslist worden welke technische onderzoeken tijdens de raadpleging worden uitgevoerd (EKG, fietsproef, echocardiografie, holter, ..). Wanneer deze onderzoeken gedaan zijn, worden alle resultaten besproken en worden eventuele bijkomende onderzoeken gepland. Van de raadpleging wordt steeds een verslag gemaakt dat electronisch via beveiligde weg naar de huisarts wordt gestuurd. De brieven zijn altijd bij de huisarts ter beschikking binnen 48 uur na de raadpleging.
Het electrocardiogram in rust is het basisonderzoek van de cardiologie. Hiervoor worden vier electroden verbonden met de ledematen en zes electroden op de linker helft van de borstkas geplaatst, ter hoogte van het hart. Het EKG registreert de electrische activiteit van het hart met in totaal 12 afleidingen. Op het EKG in rust kan men bepaalde afwijkingen zien zoals een oud hartinfarct, ritmestoornissen, erfelijke afwijkingen, ed. ..
Het EKG kan niet alleen in rust worden genomen, maar ook tijdens een fietsproef (of tijdens een looptest. In België wordt dit echter zelden gedaan). De bedoeling hiervan is na te gaan of de patiënt tijdens een inspanning ritmestoornissen ontwikkelt en/of er tekens van zuurstoftekort ontstaan ter hoogte van de hartspier. Hiervoor zal het EKG continu gemonitored worden tijdens het fietsen. Ook de bloeddruk wordt tijdens deze inspanningstest gevolgd. Er zal gevraagd worden om de inspanning zo lang mogelijk vol te houden, vermits een hogere hartfrequentie altijd gepaard gaat met een verhoogde betrouwbaarheid van de test. We proberen altijd minstens 85 % van de theoretisch maximale hartfrequentie te behalen. Dit is de hartfrequentie die volgens de leeftijd zou moeten kunnen behaald worden.
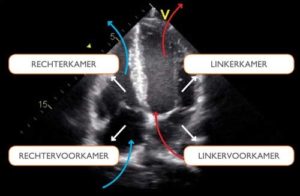
De echografie van het hart is ook een basisonderzoek waarmee men rechtstreeks naar het hart kan kijken. Terwijl de patiënt op de linker zijde ligt, kan men met dit onderzoek verschillende zaken nakijken, waaronder: – structuur van het hart en de grote bloedvaten (afmetingen) – pompfunctie van het hart – vulling van het hart – de hartkleppen: zijn er lekkende of vernauwde hartkleppen – aangeboren afwijkingen – de druk in de longen – ….
Tijdens een inspanningsproef kunnen naast het EKG en de bloeddruk ook nog meerdere factoren gevolgd worden, zoals de analyse van de zuurstofopname en CO2 afgave, lactaat, ademhalingsvolume, .. Dergelijke test noemen we een ergospirometrie en dit kan bij ons worden uitgevoerd op de fiets of op de loopband. Enerzijds wordt dit gedaan bij patiënten die klagen van kortademigheid. Anderzijds wordt dit ook dikwijls gedaan bij sporters die hun trainingszones en maximale inspanningscapaciteit wensen te kennen (bij sporters valt dit onderzoek buiten de normale nomenclatuur). Bij een inspanningsproef met ademhalingsanalyse of ergospirometrie wordt tijdens een inspanning, naast het EKG en de bloeddruk ook de samenstelling van de uitgeademde lucht bij elke ademhaling geanalyseerd. Hierin worden de concentraties van zuurstof (O2) en kooldioxide (CO2) gemeten. Aan de hand hiervan kunnen verschillende grafieken opgesteld worden die toelaten gedurende elk moment van de inspanning te bepalen hoe het energieverbruik in het lichaam gebeurt. Bij sporters wordt ook op regelmatige basis het lactaat (melkzuur) bepaald, om te zien wanneer de sporter begint te verzuren. Tijdens deze test worden verschillende parameters bepaald die informatie leveren over de fysieke conditie van de patient en die gebruikt kunnen worden om zowel specifieke beperkingen te diagnosticeren alsook trainingsschema’s op te stellen:
• Eerste ventilatoire drempel (aërobe drempel, AT1, VT1): het moment tijdens de toenemende inspanning waarbij het lichaam van voornamelijk vetverbranding met behulp van zuurstof, naar meer suikerverbranding zal overschakelen, met een verhoogde lactaatproduktie als gevolg, maar waarbij de productie en de uitscheiding van lactaat nog in evenwicht zijn.
• Tweede ventilatoire drempel (anaërobe drempel, AT2, VT2, RCP): het moment tijdens de inspanning waarbij de zuurstofopname niet meer toereikend zal zijn om de energieaanvoer te garanderen . Vanaf dit moment vindt er energieproductie plaats zonder zuurstof ( anaerobe uithouding) waarbij voornamelijk koolhydraten worden verbrand. Het afvalstof hiervan is lactaat of melkzuur waardoor dit lactaatgehalte zal stijgen en de patient/sporter naar verloop van tijd zal verzuren. Het moment dat dit gebeurt is afhankelijk van de anaerobe uithouding.
• Het maximaal mogelijke zuurstofverbruik per kilogram lichaamsgewicht (VO2-max): deze waarde heeft bij bepaalde aandoeningen zoals hartfalen een belangrijke voorspellende waarde en wordt ook gebruikt in de evaluatie naar harttransplantatie toe. Voor sporters zal dit onder meer een voorspellende waarde hebben naar maximaal prestatievermogen.
• Hartfrequenties op het moment van de verschillende drempels en bij maximale inspanning: deze informatie zal nadien gebruikt worden om de juiste trainingszones te kunnen bepalen ter verbetering van de inspanningscapaciteit.
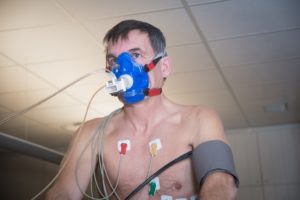
Veel patiënten hebben klachten tijdens een inspanning. Dit onderzoek combineert de echografie van het hart met een ergospirometrie. De informatie die men met dit onderzoek krijgt, is bijgevolg zeer groot. Er zijn twee belangrijke groepen van patiënten die in aanmerking komen voor dit onderzoek:
• Patiënten met klachten van kortademigheid: men kan met dit onderzoek de oorzaak opzoeken van het probleem: overgewicht, te weinig lichaamsbeweging, beperking op het vlak van het hart zelf, beperking thv. de longen, beperking thv. de spieren.
• Patiënten met problemen van de hartkleppen. Een normale echocardiografie wordt in rust gedaan en geeft dus geen informatie over hoe een klepprobleem zich gedraagt tijdens een inspanning. Een lekkende klep kan bijvoorbeeld meer lekken tijdens inspanning, maar wordt dus niet gezien in rust. Daarom is dit een zeer interessant en belangrijk onderzoek om de juiste behandeling te kunnen opstarten.
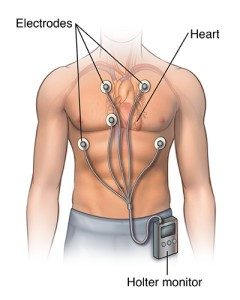
De 48-uur Holter opname is een belangrijk onderzoek voor de diagnose van ritmestoornissen. Het zal voorgesteld worden bij ondermeer klachten van hartkloppingen, duizeligheid, … De holter registreert uw hartritme gedurende 48 uur (indien nodig kan dit zelfs gedurende 72 uur). Op die manier kan bekeken worden of in de thuissituatie hartritmestoornissen optreden. Bij de patiënt worden hiervoor vijf of zeven kleefelectrodes op de borst bevestigd die verbonden worden met een klein toestelletje. Op moment van klachten dient men het tijdstip te noteren, zodat tijdens de analyse specifiek aan die momenten bijzondere aandacht kan gegeven worden. De analyse is beschikbaar na een tweetal dagen. Het verslag van dit onderzoek wordt ook naar de huisarts gestuurd.
Sommige hartritmestoornissen komen slechts wekelijks of maandelijks voor. In dat geval is een 48-uur registratie van het hartritme niet altijd in staat de ritmestoornis te documenteren. In dit geval is een event recorder beschikbaar. We beschikken over verschillende soorten eventrecorders, naargelang de juiste problematiek.
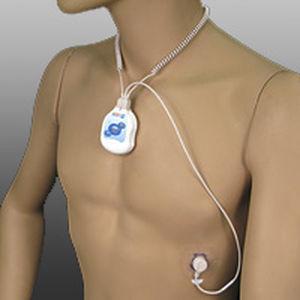
• Een eerste soort toestel is de klassieke ‘eventrecorder’ en wordt rechtstreeks bovenaan op het borstbeen geplaatst en is verder verbonden met één electrode. Het blijft in het bezit van de patient gedurende één of meerdere weken, totdat enkele registraties tijdens klachten gemaakt zijn (hiervoor kan de patiënt zelf het toestel ook activeren). Nadien brengt de patiënt het toestel terug en worden de stroken geanalyseerd. Dit onderzoek draagt vaak bij tot een correcte diagnosestelling bij weinig frequent voorkomende hartritmestoornissen.
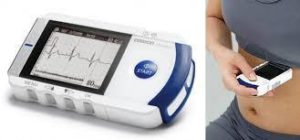
• Een tweede soort eventrecorder noemt men “omron”. Dit is een toestel dat de patiënt zelf op de borstkas, juist onder de linker tepel moet plaatsen op het moment van klachten . Dan wordt het ritme door het toestel geregistreerd en opgeslagen. Ook dit toestel wordt gedurende geruime tijd aan de patiënt meegegeven en wordt dan nadien geanalyseerd. Bij dit toestel is er dus niet permanent een electrode bevestigd thv. de borstkas. Hier wordt van de patiënt dus wel verwacht dat hij of zij het toestel altijd meeneemt en bij klachten zelf op de borstkas plaatst, waarna een registratie gebeurt van ongeveer 30 seconden. De voorwaarde voor dit toestel is dan ook dat de ritmestoornissen lang genoeg duren om een registratie ervan te kunnen doen.
• Een derde soort eventrecorder noemt met de BardyDx. Dit is een heel nieuw concept waarbij een soort grote klever (waarin electroden en een opnamesysteem verwerkt zijn) door de patiënt zelf op de borstkas wordt gekleefd op het moment van klachten. Deze klever kan dan maximaal een week het hartritme opnemen. Nadien wordt de klever verwijderd en teruggebracht voor analyse. Deze klever kan maar één keer gebruikt worden en wordt dus door de patiënt aangekocht en op het moment van klachten zelf opgekleefd.
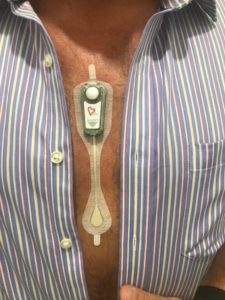
Een Brizzy opname kombineert een 24 uur holter met een opname die nakijkt op de patiënt tijdens de slaap periodes van apnee doet (“stoppen met ademen”). Daarom wordt dit ook liefst ‘s avonds aangehangen omdat er twee klevers op het aangezicht worden aangebracht (één op het voorhoofd en één op de kin).
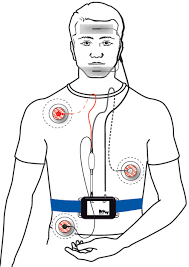
Hoge bloeddruk is een frequent probleem, wat in belangrijke mate het risico op hart-en vaataandoeningen verhoogt. Het is echter wetenschappelijk bewezen dat de bloeddruk die men meet op een raadpleging, dikwijls verkeerd is. Ook wel gekend als het ‘witte jas effect’. De 24-uur bloeddrukmeting laat toe gedurende 24 uren de bloeddruk meermaals te meten in de gewone thuissituatie, zodat de bloeddruk correct in kaart kan worden gebracht en een eventuele behandeling goed kan worden ingesteld. Voor dit onderzoek wordt een bloeddrukmanchet aan de bovenarm bevestigd. Dit alles wordt verbonden met een toestel dat op bepaalde tijdstippen de bloeddruk meet (overdag om de 20 minuten, ’s nachts om de 30 minuten). Achteraf worden de bloeddrukwaarden uitgezet in een grafiek en kan bekeken worden of de bloeddruk gemiddeld over 24 uur normaal of verhoogd is. Meer en meer wordt in de wetenschappelijke literatuur de 24 uur bloeddrukopname gezien als de gouden standaard.

Een coronarografie is een invasief onderzoek, waarbij de polsslagader of liesslagader wordt gebruikt om via catheters ( dunne buisjes) kontrastvloeistof in te spuiten in de bloedvaten rond het hart (de kransslagaders of coronairen genoemd). Met dit onderzoek kan men zien of de kransslagaders vernauwingen vertonen en op welke manier dit aangepakt dient te worden: enkel met medicatie, met een stent of via een overbruggings operatie. Voor dit onderzoek dient de patiënt opgenomen te worden in het ziekenhuis.Dit onderzoek wordt uitgevoerd door Dr Roosen of één van zijn interventionele collega’s in het Imelda Ziekenhuis.
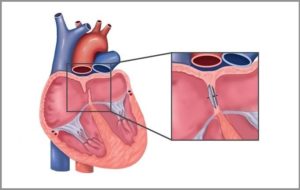
30 % van de mensen heeft een kleine opening tussen de voorkamers van het hart, hetgeen men PFO (patent foramen ovale) noemt. Minder dan 1 % van de mensen heeft een grote opening tussen de twee voorkamers ; een ASD (atrium septum defect). Beide kunnen specifieke problemen geven: een ASD kan vooral na verloop van vele jaren een overbelasting geven van de rechter kant van het hart. Een PFO wordt dikwijls in verband gebracht met een beroerte, decompressie problemen bij duikers, … Vroeger diende deze openingen chirurgisch hersteld te worden, maar tegenwoordig kan meer dan 90 % van de mensen geholpen worden met een minder ingrijpende ingreep die gebeurt via de lies. Er wordt via deze ingreep een op een paraplu lijkend device ingebracht waardoor deze opening gesloten wordt. Via de lies wordt eerst een draad door de opening geplaatst tot in de linker longvene. Nadien wordt dan over deze draad een catheter (hol buisje) tot in de linker voorkamer gebracht. Doorheen dit buisje wordt dan de eerste schijf van de paraplu losgelaten in de linker voorkamer en de tweede schijf nadien in de rechter voorkamer. Deze twee schijven zijn centraal met elkaar verbonden zodat het gaatje letterlijk platgeduwd wordt tussen de twee schijven. Het gaatje is niet onmiddellijk dicht ,maar de twee schijven worden geleidelijk aan overgroeid door littekenweefsel en bij meer dan 95 % van de patiënten is de opening effectief ook volledig dicht na zes maanden. Sinds meer dan 15 jaar worden deze procedures door dr Roosen uitgevoerd in het Imelda ziekenhuis en mede gezien zijn erkenning als gebrevetteerd arts voor duikers is dit natuurlijk een bijzonder veld van expertise.
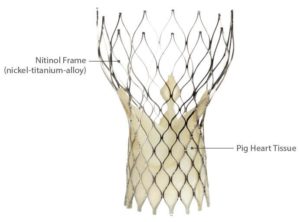
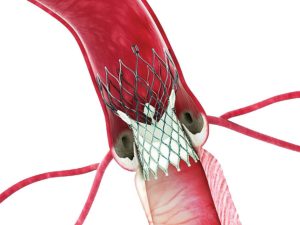
De aortaklep is de hartklep tussen het hart en de grote aorta, die het hart verbindt met de rest van het lichaam. Wanneer deze klep vernauwd geraakt spreekt men van een aortaklep stenose. Dit heeft als gevolg dat er minder bloed door het hart naar het lichaam kan gepompt worden en aanleiding geven tot volgende klachten: kortademigheid, flauwvallen, pijn op de borstkas. Vroeger diende deze klep steeds geopereerd te worden: na het openen van de borstkas wordt eerst het hart en de longen stilgelegd en wordt de vernauwde klep vervangen door een nieuwe. De moeilijkheid van deze ingreep ligt hem vooral in het herstel van de zware narcose, het openen van de borstkas en het tijdelijk stilleggen van hart en longen. Daarom zijn we in het Imelda ziekenhuis in 2008 gestart met de ‘percutane aortaklep implantatie’. Momenteel wordt deze procedure uitgevoerd door dr Johbn Roosen in samenwerking met één van de hartchirurgen van het Imeldaziekenhuis dr De Praetere of dr Semeraro van het St Maarten ziekenhuis. Tijdens deze procedure wordt meestal via de rechter lies gewerkt. Tot op heden werd algemene anesthesie toegepast, maar vanaf 2019 wordt deze ingreep ook gedaan onder locale verdoving. Beide liezen worden ontsmet en eerst wordt een tijdelijke pacemaker geplaatst. Daarna wordt de vernauwde klep met een speciale draad gepasseerd. Over deze draad wordt dan eerst de zieke klep opengerokken met een grote ballon. Vervolgens wordt de nieuwe hartklep (die gemonteerd is op een nitinol frame) binnenin de oude klep geplaatst. Zodoende wordt de oude klep naar buiten geduwd en het frame van de nieuwe klep gebruikt de kalk van de oude klep om zich vast te zetten. Binnenin dit nieuwe frame wordt dan de nieuwe klep aktief en zodiende heeft de patiënt terug een normaal functionerende aortaklep.
Een electrofysiologisch onderzoek is een invasief onderzoek waarbij, na aanprikken van bloedvaten in de lies, meerdere electrische catheters opgeschoven worden tot in het hart. Met deze catheters wordt de electrische activiteit van het hart in kaart gebracht en kan gepoogd worden bepaalde ritmestoornissen uit te lokken. Indien men een idee heeft van de juiste aard van de ritmestoornis, wordt geprobeerd worden deze ritmestoornissen ‘weg te branden’, dit noemt met een ablatie. Afhankelijk van het soort ritmestoornis kan deze ablatie een kleine ofwel meer uitgebreide ingreep zijn. Afhankelijk van de uitgebreidheid van de ablatie gebeurt dit dan ook onder locale of algemene verdoving. Voor dit soort onderzoek worden de patiënten doorverwezen naar dr Debruyne of dr Rossenbacker in het Imelda Ziekenhuis.
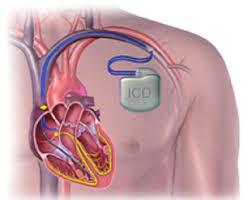
Een pacemaker is een toestel dat onder het linker of rechter sleutelbeen geïmplanteerd wordt. Indien mogelijk wordt de kant gekozen van de niet dominante arm. Via één of twee draden wordt dit toestelletje verbonden met de binnenkant van het hart. Een pacemaker dient om te trage hartritmes op te vangen er bijgevolg voor te zorgen dat het hartritme van de patient gevrijwaard blijft. Een pacemaker dient NIET om snelle hartritmes op te vangen. Daarvoor dient men te opteren voor de implantatie van een defibrillator. Voor de implantatie van een pacemaker worden de patiënten verwezen naar dr Haenen, één van de hartchirurgen in het Imelda Ziekenhuis.
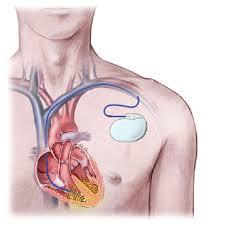
Een defibrillator is een toestel dat naast de functie van pacemaker tevens gevaarlijk snelle hartritmes kan herkennen en corrigeren. Dit laatste gebeurt eerst door middle van ‘overdrive pacing’ (dus sneller pacen dan het hartritme op dat moment). Indien dit niet genoeg is, zal het toestel een electrische shock geven om het ritme te herstellen. Een defibrillator wordt geplaatst bij patiënten die een hoog risico vertonen op levensbedreigende ritmestoornissen. De implantatie gebeurt door dr Haenen in het Imelda Ziekenhuis.